As grandes Pandemias da História
Referência : Ferraz, A.R., (2020) As grandes Pandemias da História, Rev. Ciência Elem., V8(2):025
Autor: Amélia Ricon Ferraz
Editor: José Ferreira Gomes
DOI: [http://doi.org/10.24927/rce2020.025]

O Homem, ao longo do tempo, abraçou diferentes conceções explicativas das doenças segundo o médico e historiador da Medicina Lain Entralgo (1908-2001): a conceção punitiva da doença indicava uma causa teológica do mal; a materialista, considerava uma espécie de aderência material externa e sua ulterior mobilização interna; a dinamista, uma força divina transmitida por contacto; a demoníaca, a intervenção de um ser espiritual ou pneumático; e, a astral, em que as leis do macrocosmos se aplicavam à realidade humana. Face à etiologia considerada antevia-se o tratamento correspondente. Esta aparente tranquilidade era inúmeras vezes interrompida pelo terror coletivo, despertado pelo aparecimento de entidades mórbidas, mais mortíferas, as epidemias, quantas vezes designadas genericamente de “Peste” ou “Praga”. Sob o ponto de vista etimológico o termo “epidemia” designa uma doença que se abate sobre o povo. Caracteriza-se por ser imprevisível, incontrolável, evidenciar a fragilidade e inoperância do ser humano. Durante séculos prevaleceram os conceitos de saúde e de doença preconizados na Antiguidade Clássica. A situação de saúde dependia do equilíbrio dos humores, líquidos corporais nomeadamente o sangue, e a doença do seu desequilíbrio.
Uma das primeiras epidemias descritas num texto histórico foi a Peste de Atenas, de autoria de Tucídides, em 430 a.C.. Segundo este historiador grego, os atenienses atribuíam o mal ao envenenamento da água pelo inimigo. A descrição do quadro clínico não é evidência clara da entidade nosológica envolvida. Assinala a desorganização social observada, onde imperava a desertificação, o egoísmo e as infrações oportunistas da lei. Paralelemente enaltece as atitudes humanitárias dos sobreviventes, classificadas no tempo de heroicas. Hipócrates de Cós (séc. V-IV a.C.), considerado o Pai da Medicina pela prática baseada na evidência e na afirmação da causa natural de todas as doenças, autor de um juramento que serviu de inspiração a outros ao longo dos séculos, considerava que a epidemia advinha da contaminação do ar que produzia os miasmas, emanações nefastas, e cita a existência de fogueiras nos espaços públicos com o intuito de purificar o ar.
No tempo dos imperadores romanos Lucius Verus (F. 169 d.C.) e Marcus Aurelius Antoninus (F. 180 d.C.) surge uma primeira epidemia (165-180 d.C.), com propagação a todo o império. Conhecida por Peste Antonina, pode bem ter sido a primeira pandemia. Esta palavra deriva do grego pandemos que significa “de todos as pessoas”, sinónimo de um surto da doença de extensa distribuição geográfica. Com início no cerco das tropas romanas à cidade de Selêucia na Mesopotâmia, rapidamente se difundiu, fruto das movimentadas rotas comerciais e militares existentes. Galeno de Pérgamo (séc. II d.C.), médico deste segundo imperador, expoente máximo da Medicina Romana - idolatrado nos centros de ensino e assistência no Ocidente durante séculos – tratou doentes com esta patologia em Roma e, da sua experiência, deu notícia de forma dispersa nos seus escritos.
O primeiro aparecimento da Peste Bubónica no Ocidente ocorre no Império Bizantino com o Imperador Justiniano (Constantinopla, 542 d.C.). A designação refere a presença de bubões, tumefações dos gânglios linfáticos. O historiador Procopius descreve as guerras, a expansão do império e a epidemia quando se encontrava em Constantinopla. Justiniano não sucumbiu à Peste mas o império não resistiu. A instabilidade política, económica e social gerada tem sido apontada como um fator determinante do declínio do Império Romano.
No período histórico que se sucedeu, a Idade Média, assistimos à preservação do saber médico greco-romano no seio da Medicina Bizantina, da Medicina Conventual e da Medicina de Língua Árabe. As guerras, as fomes, a insalubridade dos povoados - a densidade e a natureza inflamável das habitações, a sujidade das casas e ruas, as águas estagnadas, a situação dos cemitérios no seio das cidades e as atividades de recreio e comerciais aí desenvolvidas – eram palco favorável à eclosão e desenvolvimento de epidemias.
No tempo da dinastia Song na China (c. 1000 d.C.) surge uma lenda que fala da prática da inoculação contra a Varíola com o pó triturado das crostas de doentes com formas moderadas da doença, introduzido no nariz. Não se sabe quando ou onde se iniciou esta prática. O mais antigo documento que refere a lenda data de 1695, citada pelo médico Zhang Lu. Esta inoculação era ainda tradição na Índia, no Médico Oriente e em África. Esta forma precoce de imunização em prática em diferentes partes do Mundo constitui um importante legado epidémico. Mais tarde, em 1796, Edward Jenner (1749-1823) inoculou pus de lesões de Varíola bovina, que induzia uma forma mais suave da doença, e impedia o contágio pela Varíola, pela criação de imunidade a uma das doenças mais mortais da humanidade.
A Lepra era uma doença comum no Médio Oriente. É possível que as cruzadas – movimentos militares de inspiração cristã que visavam manter a Terra Santa em posse cristã - possam ter sido responsáveis pela sua propagação no Ocidente. Em 1098, num hospital de leprosos fundado pelos cruzados do Reino Latino de Jerusalém, foi criada a Ordem Militar e Hospitalar de São Lázaro para tratar doentes leprosos. A um cavaleiro leproso de outra Ordem Militar era-lhe permitido escolher o isolamento ou passar a pertencer a esta Ordem e lutar com os seus cavaleiros. Após a leprosaria de Jerusalém, este modelo no Ocidente multiplicou-se aos milhares, centros democráticos geridos por leprosos com poder económico e territorial, facto que explicou o massacre de que foram vítimas em 1321, instigado pelo Rei Filipe V de França. Em 1873, Gerhard Hansen (1841-1912) identificou o agente causal, o Mycobacterium leprae e Albert Neisser (1855-1912) foi o autor da primeira publicação sobre o agente (FIGURA 1).

Umas das epidemias mais mortíferas foi a Peste Negra (1348-1351), responsável pela morte de cerca de um terço da população do Ocidente, com repercussões sérias na vida social dos tempos subsequentes. Há a hipótese de navegadores genoveses terem transmitido a doença desde a sua colónia de Caffa na Crimeia ou de ter origem no Extremo Oriente, começando por afetar no Ocidente Chipre, os países da costa mediterrânea, prosseguindo do litoral para o interior e para norte e oeste. O flagelo era maior nas cidades, nas sedes de vida comunitária, nos locais de trocas comerciais. Dizimava independentemente da idade, género ou estatuto social. Os cronistas descreveram bubões, tumefações ganglionares nas virilhas e axilas. Considerando tratar-se de um castigo divino, em determinados locais, organizavam-se cortejos de flagelantes em que os participantes se chicoteavam. Era imperativo culpabilizar alguém e as suspeitas recaiam habitualmente sobre estrangeiros, marginais sociais como os leprosos ou os Judeus. Boccacio no Decamerón afirma que o contacto pessoal favorecia o contágio. Impunham-se medidas de isolamento das cidades a viajantes infetados. O confinamento das urbes levantava sérios problemas de sustentabilidade económica e de segurança social, motivos de constantes contestações. A primeira quarentena oficial surge com esta epidemia em Ragusa (27-7-1377), num tempo em que não havia um espaço específico para o confinamento. O nome “quarentena” deriva da palavra italiana quaranta, quarenta, o número de dias recomendado de isolamento. O primeiro lazareto - edificação para o controlo sanitário - surge em 1403, em Veneza, e de Itália a iniciativa generalizou-se pela Europa. A falta de mão-de-obra, a apologia da igualdade de direitos humanos, as revoltas violentas dos camponeses que pilhavam os bens dos conventos e dos nobres, a ascensão de uma nova classe - a burguesia - preparam o desmoronamento do sistema senhorial e do feudalismo além-fronteiras e a chegada do Renascimento. A Peste voltaria a fazer novas investidas, mas de menor gravidade. Na Europa, os poderes públicos, conscientes da contagiosidade da doença, impuseram medidas de isolamento, as quarentenas dos barcos, as terrestres e os cordões sanitários para proteção das populações e limite da propagação da epidemia. Nas urbes fortificadas as muralhas funcionavam como cordões sanitários com normas definidas para a mobilidade de pessoas e bens e em caso de identificação local da epidemia (confinamento do doente, destruição pelo fogo dos bens, selagem das casas, fiscalização do abastecimento de água e bens alimentares, proibição de ajuntamentos, penalização do incumprimento). Nos povoados sem muros formavam-se cordões sanitários que impunham o confinamento e asseguravam a proteção das populações.
Multiplicam-se os achados arqueológicos relativos à presença da Tuberculose, nas suas diferentes formas clínicas, ao longo do tempo. Nas múmias egípcias e peruanas identificam- se profundas deformidades ósseas de causa tuberculosa. Os primeiros escritos sobre a doença surgem na Índia e na China e é citada, e muitas vezes caracterizada, por gregos e romanos. Na Idade Média foi particularmente frequente uma das suas formas clínicas, a escrófula, doença que afetava os gânglios linfáticos cervicais e inguinais. Era conhecida pelo “Mal Real”, pela tradição francesa e inglesa da interposição do toque do Rei na cura da doença. Após a queda do império romano assiste-se a um recrudescimento da Tuberculose durante séculos (FIGURA 2).
Os descobrimentos marítimos proporcionaram novas oportunidades políticas, económicas e sociais. Na Europa grassava a Sífilis com uma morbimortalidade nunca antes observada. Para uns era o mal americano, para outros o mal francês, para outros ainda o mal italiano. Era a doença do inimigo. Ninguém desejava associar-se à doença. Girolamo Fracastoro (1478-1553) imortalizou-a num poema sobre um pastor chamado Syphilis que padecia da doença e falou do contágio através de minúsculas partículas transferíveis, desencadeantes da doença por contacto direto ou à distância. Ruy Diaz D’ysla (1462/1467-1542), cirurgião do Hospital Real de Todos os Santos edita o Tractado cõtra el mal Serpentino (1539) que reúne a sua experiência neste hospital sobre esta doença infeciosa, os seus estadios e os tratamentos preconizados no tempo (mercuriais, guaiaco). Nos séculos XVII e XVIII foram publicadas várias monografias internacionais e portuguesas sobre esta doença. Coube ainda a Fracastoro a prioridade da definição da natureza contagiosa da Tuberculose.
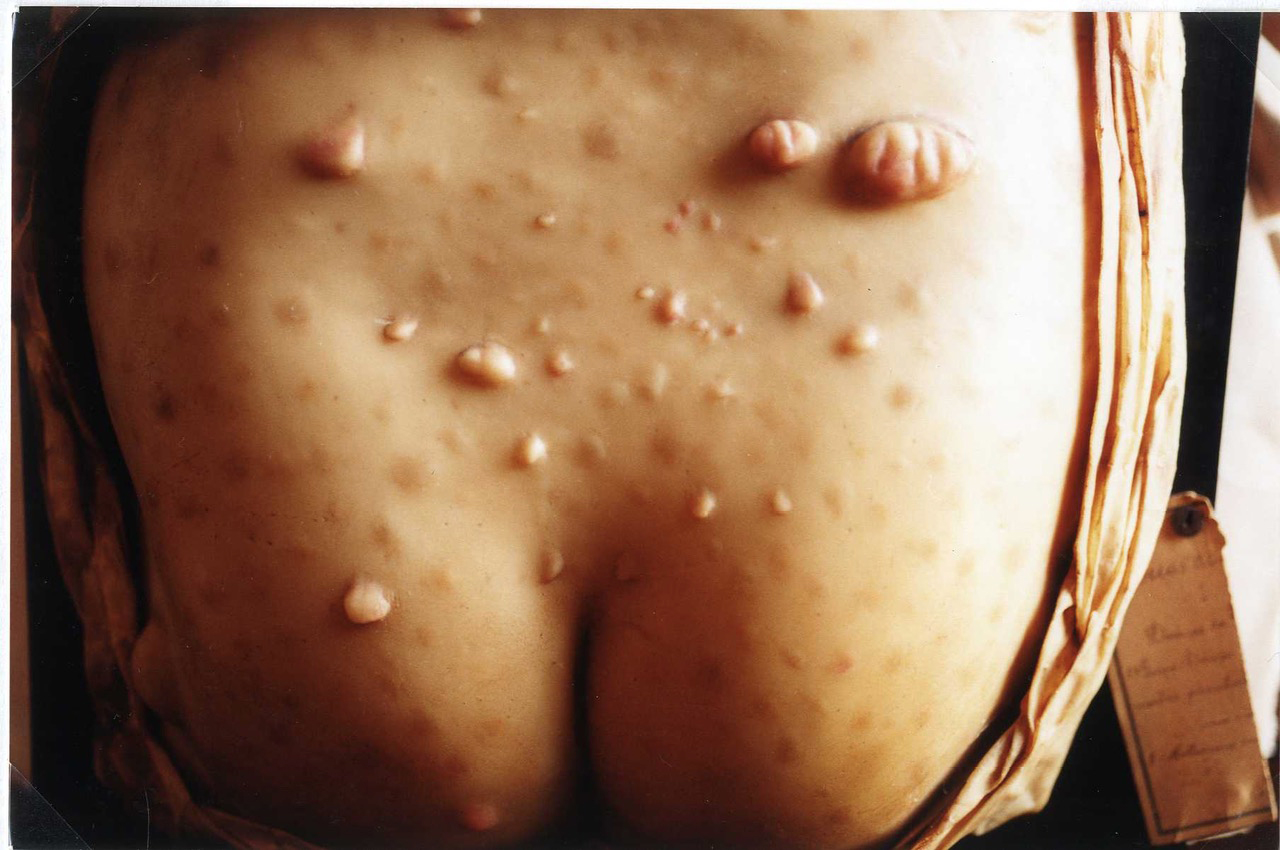
O contacto do Velho com o Novo Mundo teve, sob o ponto de vista da saúde, consequências imediatas nefastas em particular para os nativos americanos. Neste século surgem as primeiras contestações à teoria humoral na interpretação das doenças. O historiador Francisco Guerra (1916-2011) dedicou-se ao estudo de uma epidemia que grassou no primeiro ano após a chegada de Cristóvão Colombo (1451-1506) à América, suspeitando tratar-se da Gripe (1493). Outro exemplo de uma doença infeciosa que derrubou os nativos americanos foi a Varíola, no tempo do Imperador Moctezuma em Tenochtitlán (1520). O Sarampo e a Febre Amarela foram outras doenças que ao eliminar brutalmente os nativos, fragilizou as comunidades autóctones e facilitou o trabalho aos conquistadores.
Por ocasião da conquista do Império Inca na região do Peru, os espanhóis ouviram falar das propriedades antipiréticas de uma árvore utilizada pelos índios. Existem várias lendas sobre as qualidades medicinais desta árvore que era utilizada, com êxito, nas febres terçãs e quartãs - periodicidade de 3 ou 4 dias. Um quadro clínico com febre era inespecífico mas a recorrência com periodicidade certa identifica a forma de apresentação da Malária, doença no tempo com possível difusão desde África mas conhecida anteriormente em zonas pantanosas da Europa e da Ásia. Em 1633, o jesuíta Calancha descreve as suas propriedades na Crónica de Santo Agostinho. De facto, os jesuítas foram os primeiros europeus a reconhecer o seu valor. A árvore foi designada de “chinchona” em memória de uma condessa espanhola de Chinchón curada em Lima. Os índios preferiam o nome “quinquina”, de onde derivou o nome do princípio ativo, a quinina. Durante o século XVII, no meio médico europeu é reconhecido o valioso contributo terapêutico da quinina. Bernardino Ramazzini (1633-1714) chega a afirmar que a sua importância para a Medicina se equipara à descoberta da pólvora na arte da guerra. A saúde dos invasores era de crucial importância para manter e expandir a potência militar, facto que tornou a quinina num instrumento determinante de poder político e económico.
Uma outra doença infeciosa que cursava com febre, icterícia e hemorragias várias, a Febre Amarela, é regista pela primeira vez em 1648 em Yucatan e Havana. Era uma doença desconhecida na América Pré-Colombiana. Os americanos nativos e os colonos evidenciavam uma suscetibilidade semelhante enquanto nos africanos a doença apresentava-se com formas mais brandas. A epidemia mais memorável foi a de Filadélfia, em 1793, então capital de uma nação nova, que obrigou à mobilização e isolamento de mais de metade da população como George Washington (1732-1799) em Mount Vernon. Em 1802, uma epidemia atinge S. Domingos com a chegada das tropas francesas de Charles Leclerc (1772- 1802), cunhado de Napoleão Bonaparte (1764-1821). Desconhecia-se ainda que o mosquito Aedes Aegypti era um vetor do vírus que migrou com sucesso da África Ocidental para as Caraíbas nas viagens náuticas transatlânticas.
Outra doença vírica, com elevada contagiosidade responsável por dizimar populações suscetíveis, nomeadamente os nativos americanos, foi o Sarampo. Identificada nas culturas que se desenvolveram na antiga Mesopotâmia, junto dos vales dos rios Tigre e Eufrates, foi diferenciada da Varíola no século X pelo médico Rasis (854-925/35) e identificada como entidade clínica pelo médico inglês Thomas Syndenham (1624-1689). Um médico escocês Francis Home (1719-1813), em 1758, efetuou a primeira tentativa de vacinar contra o Sarampo pela injeção de sangue de um doente na pele de uma pessoa não afetada, num tempo anterior à identificação dos micróbios como agentes etiopatogénicos. Voltar-se-á a falar largamente destes seus efeitos nefastos durante a Revolução Industrial associada a um sobrepovoamento e deficientes condições sanitárias. Em 1875, deflagrou uma epidemia de Sarampo nas ilhas Fiji à chegada do rei Cakoban e da comitiva real de uma visita a Sidney, onde existia um foco da doença não referenciado.
O termo Tuberculose foi introduzido na literatura médica por Johann Lukas Schönlein (1793-1864). Desde Hipócrates de Cós a doença foi designada por tísica por apresentar um manifesto esgotamento físico. No século XVIII vulgarizou-se a designação de “Peste Branca” pela palidez extrema dos pacientes. Nos séculos XVII e XVIII os progressos da Anatomia e Fisiologia permitiram identificar e caracterizar as lesões e as alterações funcionais associadas. A revolução industrial, ao associar-se a um sobrepovoamento urbano, precárias condições de trabalho e sanitárias e malnutrição, foi o terreno favorável ao desenvolvimento desta doença altamente contagiosa. No século XIX, o diagnóstico e o estudo progressivo da doença beneficiou da invenção do estetoscópio por René Laennec (1781-1826) (FIGURA 3), em 1816, e da descoberta dos Raios X por Wilhelm Röntgen (1845-1923), em 1895.

A 24 de março de 1882, Robert Koch (1843-1910) apresenta à Sociedade de Fisiologia de Berlim o resultado das suas investigações que culminaram com o isolamento do Mycobacterium Tuberculosis, o cultivo em soro animal e a reprodução da doença pela inoculação animal do bacilo em laboratório. Neste século a doença foi eternizada nas personagens ficcionais da literatura internacional por autores que eles próprios foram vítimas da doença. Em Portugal foi fielmente representado pelo nosso romancista Júlio Dinis, o professor da Escola Médico Cirúrgica do Porto, Joaquim Guilherme Gomes Coelho (1839-1871). A doença era quase glamorosa. O tratamento médico compreendia um isolamento dos doentes em Sanatórios, em climas de montanhas ou marítimos, exposição solar, repouso absoluto e alimentação regrada. O tratamento cirúrgico podia incluir a recessão de partes do pulmão ou a injeção de ar no espaço pleural por intermédio do aparelho de pneumotórax. A partir de 1952, a descoberta da estreptomicina (Selman Waksman), primeiro antibiótico efetivo contra a Tuberculose iniciou uma nova e próspera era.
No século XIX, a Pandemia de Cólera produzida por algumas estirpes das bactérias Vibrio Cholerae, identificada por Robert Koch em 1883, foi uma das principais promotoras da Medicina Preventiva da modernidade com o desenvolvimento de políticas sanitárias, a criação de novos conceitos de Higiene e Saúde Pública e a realização periódica de conferências sanitárias internacionais.
A transmissão decorre da ingestão de água ou alimentos contaminados e manifesta-se por diarreias profusas, vómitos, dores abdominais e febre.

A Cólera existia de forma endémica na Índia, junto ao rio Ganges, e através das rotas comerciais e militares chegou à Rússia, à Europa e, ulteriormente às Américas. A primeira vaga surge em 1832, a segunda em 1849 e a terceira entre 1852 e 1860. Nesta última destacou-se Sir John Snow (1814-1858) com a teoria da transmissão da doença pela água, rompendo com a velha teoria miasmática e afirmando as bases teórico-metodológicas do “método epidemiológico”. Apesar dos avanços científicos, o pânico e a ignorância das populações despertaram ondas de terror e de perseguição dos supostos culpados, de que foram exemplos o assassinato de religiosos em Madrid, de Judeus em Varsóvia e de profissionais de saúde em Paris, como nos tempos da Peste Negra com os Judeus. Sucederam-lhe mais seis pandemias, a última em 1960. Relembre-se que Garcia de Orta (1501-1568), médico português introdutor dos estudos de Medicina Tropical, na sua obra Colóquios dos simples e das Drogas he cousas medicinais da India (Goa, 1563) faz a descrição e apresenta o tratamento do Cólera Asiática, a primeira de autoria de um escritor médico, e que, como clínico, assistiu em Goa no ano de 1543. Com extraordinária exatidão apresenta a sintomatologia da doença: “(…) o pulso tem muyto sumerso, que poucas vezes se sente; muyto frio, com algum suor também frio; queixa-se de grande incendio e calmosa sede; os olhos sam muyto sumidos; nom podem dormir; arrevesam, e saem muyto, até que a vertude he tam fraca que nam póde expelir cousa alguma; tem caimbra nas pernas (…)”.
A 4 de julho de 1899, o Diretor dos Serviços Municipais de Saúde e Higiene da cidade do Porto e do Laboratório de Bacteriologia camarário, lente Proprietário de Higiene e Medicina Legal na Escola Médico-Cirúrgica do Porto, Ricardo Jorge (1858-1939) tem conhecimento de um surto de doença na Ribeira. A 28 desse mês os resultados bacteriológicos e experimentais, das amostras por si recolhidas, confirmam a sua suspeita clínica. As informações foram validadas, a seu pedido, pelo Diretor do Instituto Bacteriológico de Lisboa, Câmara Pestana (1863-1899). Identificara o bacilo de Kitasato - Yersin isolado por estes cientistas em 1895, o agente etiopatogénico da Peste Bubónica.
A validação foi ainda efetuada por algumas missões estrangeiras, das quais fazia parte Albert Calmette (1863-1933). Ricardo Jorge foi clínico, epidemiologista, bacteriologista e higienista. A todos os bacteriologistas estrangeiros foi permitida a recolha do agente e facultada a amostra que serviu para o seu diagnóstico bacteriológico. Excelente exemplo de integridade científica, uma lição para todos os tempos. O diagnóstico precoce, a informação imediata das instâncias superiores, a institucionalização pronta de cordões sanitários, terrestre e marítimo, e as medidas higiénicas sanitárias explicam o confinamento da epidemia que afetou 320 pessoas, tendo perecido 132. No tempo, Ricardo Jorge publica as Instruções profilácticas sobre a Peste Bubónica, inovador para época. Nos finais do século XIX e início do século XX assiste-se à democratização dos produtos de higiene pessoal, corporal e das habitações, como parte do movimento higienista nascente. Mais tarde, Ricardo Jorge na situação de Diretor Geral da Saúde vai enfrentar um desafio não menor, a deflagração da “Gripe Espanhola” dando mostras do seu valor (FIGURAS 5 e 6).

A Microbiologia, o ramo da Biologia que estuda os microrganismos, desenvolveu-se graças aos avanços da microscópia e nasce no decurso dos estudos sobre a fermentação. Na primeira metade do século XIX assiste-se ao início da identificação dos microrganismos relacionados com algumas doenças, comprovando-se a sua especificidade. Louis Pasteur (1822-1895), químico de formação, dedicou-se ao estudo dos fermentos questionando se a mesma não era o resultado da intervenção de um ser vital. Comprovou a existência de um agente microbiano específico. Estes estudos conduziram-no à sua teoria microbiana das doenças que iria transformar a Ciência Médica e a Medicina Sanitária contemporâneas. Pasteur foi o fundador da imunoterapia, ramo da terapia que se dedica ao tratamento e prevenção utilizando o sistema imune - estrutura e processos biológicos de proteção do organismo – nomeadamente das doenças infeciosas, de que foi exemplo o tratamento profilático da raiva (FIGURA 7).

A obra científica de Pasteur relacionou-se com a do médico e professor universitário Robert Koch (1843-1910), que definiu as bases para a identificação das propriedades e características de um agente patogénico, que constituem a teoria bacteriana da doença: a determinação da presença constante do agente microbiano em todos os casos da doença; a necessidade de preparar um cultivo puro que tinha de ser mantido durante várias gerações; e, a reprodução experimental da doença em animais de laboratório, por intermédio de um cultivo puro separado por várias gerações de micróbios primitivamente isolados. Na origem e epidemiologia das doenças infeciosas estudou a Cólera, a Febre Tifoide, a Malária, a Peste, a Tuberculose, entre as principais. Demonstrou a origem infeciosa de certas doenças e, foi o primeiro a esquematizar as propriedades dos diferentes agentes e a indicar os princípios de declaração de um microrganismo ser o agente específico de determinada doença. A sua grande descoberta foi o bacilo da Tuberculose. Prosseguiu os trabalhos de Pasteur no domínio da assépsia – ausência de microrganismos – com a invenção de diferentes medidas profiláticas e a implementação dos primeiros ensaios terapêuticas nomeadamente a descoberta da tuberculina – teste de diagnóstico da Tuberculose – em 1891. Inúmeros foram os contributos neste domínio nos finais do século XIX e primórdios do seguinte: Ch. Chamberland (1851-1908), no desenvolvimento das técnicas bacteriológicas e autor do autoclave, equipamento de esterilização de meios de cultura e instrumentos; A. Calmette (1863-1933), introdutor da vacinação antivariólica e anti-peste e da prevenção antituberculosa (técnica B.C.G., Bacilo de Calmette-Guérin); R. Pfeiffer (1858-1945), nos ensaios sobre a vacinação anticolérica no homem; Joseph Lister (1827-1912), na investigação sobre a inflamação dos tecidos e na identificação das propriedades desinfetantes do ácido fénico que introduziu na Cirurgia, entre outros.
Três grandes conquistas contra as doenças infeciosas foram o reconhecimento do papel dos insetos como transmissores de doenças, a produção de antibióticos, antiparasitários e vacinas e o progresso da Virologia. A primeira questão foi equacionada pelo pai da Medicina Tropical, Sir Patrick Manson (1844-1922). A título do exemplo refira-se o contributo de Carlos Juan Finlay (1833-1915) ao identificar o mosquito Aedes aegypty na transmissão da Febre Amarela e o de Sir Ronald Ross (1857-1932) do mosquito Anopheles na propagação da Malária. Um dos marcos no desenvolvimento dos medicamentos modernos foi a descobertas de penicilina por Sir Alexander Fleming (1881-1955), em 1928, que abriu caminho à investigação neste domínio. A introdução de vacinas foi de extraordinária importância para travar a evolução das doenças infeciosas muito em particular as de natureza virica.
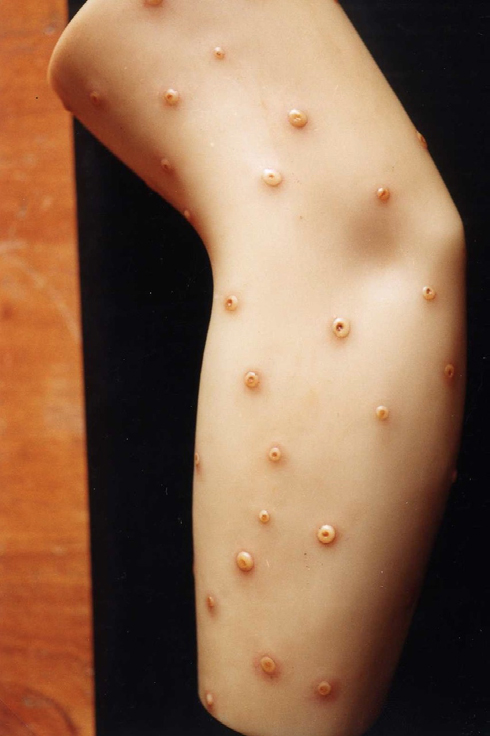
A Virologia, especialidade biológica e médica que estuda os vírus e as suas propriedades, surge na sequência dos avanços dos métodos laboratoriais e da invenção do microscópio eletrónico. O termo “vírus” foi utilizado pela primeira vez por Louis Pasteur durante as investigações em cães raivosos. Em 1886, o médico John Buist (1846-1915) de Edinburgh efetua o primeiro diagnóstico viral de laboratório a partir de lesões de Varíola (FIGURA 8). Em 1892, Dmitri Ivanovsky (1864-1920) faz a primeira demonstração científica da existência de um vírus e Martus Beijerinck (1851-1931) demonstra que o mosaico do tabaco é causado por um agente infecioso menor que uma bactéria.
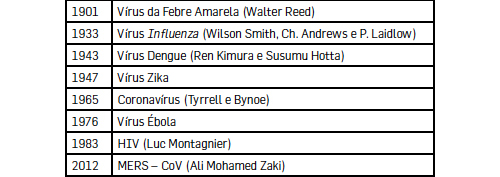
De forma sumária e sequencial indica-se na TABELA 1 o ano da descoberta e isolamento dos vírus, agentes de doenças infeciosas, responsáveis por algumas das principais pandemias do século XX.
A maior pandemia do século XX surpreendeu o mundo em 1918-19, conhecida por Gripe Espanhola. A designação deve-se ao facto de ter sido noticiada pela imprensa espanhola, num tempo de neutralidade da Espanha, sem censura institucionalizada. O termo “Gripe” deriva do francês agripper ou gripper, sinónimo de agarrar. Outra designação muito utilizada no passado foi “Influenza” que deriva da palavra italiana influence, a crença na influência dos astros na origem da epidemia. Não é certo quando foi a primeira manifestação da doença na população humana mas Hipócrates de Cós descreve- a e, de forma episódica, é citada por autores romanos e medievais. A sua descrição passa ser mais frequente nos séculos XVIII e XIX, com particular destaque para a epidemia de 1793 apresentada por Robert Johnson (F.1799). A Gripe de 1918-19 dizimou várias dezenas de milhões de vidas humanas. Não há consensualidade quanto à sua origem: a região do médio-oeste americano, no Kansas; os acampamentos militares britânicos em França; ou, chineses mobilizados para trabalhos de retaguarda de apoio à Grande Guerra. Os principais postos de mar associados à disseminação da doença foram: Freetown na Serra Leoa – local de cruzamento entre militares ingleses, australianos, sul-africanos e africanos de oeste e leste para e da guerra na Europa; Brest em França – sítio do desembarque dos aliados europeus; e, Boston em Massachusetts – sede de transporte das tropas americanas de e para a Europa. A epidemia cursou em três vagas e evoluiu de forma letal para quadros de infeção respiratória que de forma insólita atingiu adultos saudáveis. Foi o tempo da implementação de importantes medidas de higiene pública e urbana, de isolamento social, de educação para a saúde, de defesa como os cordões sanitários. Muitos países adotaram o uso de máscaras de gaze. O conhecimento da estrutura e do comportamento viral é uma história recente. J. S. Koen do US Bureau of Animal Husbandry identifica uma doença semelhante à Gripe humana de 1918-19 no porco (1918). C. N. McBride da mesma instituição confirma a transmissão bem sucedida da infeção porco – porco. Richard Shope do Rockefeller Institute of Comparative Pathology de Princeton obteve a primeira evidência de ser um vírus o agente da Gripe suína (1928). A primeira evidência de ser um vírus a causar a Gripe humana ocorre em 1933; e, o uso de ovos embrionados para o estudo da Gripe como base de investigação da replicação viral e manipulação genética, em 1936, por Macfarlane Burnet (1899-1985). Existem três tipos de vírus da Gripe humana (A, B e C). A Influenza A associa-se aos surtos com maior impacto ao longo da história. A primeira vacina que incluía um vírus Influenza A inativo surge, na década de 40, com Thomas Francis e Jonas Salk da Universidade de Michigan. O vírus da Influenza B foi descoberto em 1940. A produção de uma vacina bivalente ocorreu em 1942. A descoberta da possibilidade de usar culturas celulares para o crescimento do vírus concretiza-se em 1944. Em 1945 é obtida a licença para aplicação da vacina em civis. Durante a epidemia da Gripe de 1947 confirmou-se a mudança na composição antigénica dos vírus da Gripe e a explicação para a ineficácia das vacinas. Em 1948, foi fundado o Centro Influenza da Organização Mundial da Saúde no National Institute for Medical Research, em Londres. Em 1957, uma nova pandemia pelo vírus Influenza (H2N2) associa-se a um milhão de mortos. Em 1961, um surto na África do Sul levanta a possibilidade de pássaros selvagens serem reservatórios para o vírus Influenza A. Em 1967, questiona-se se os vírus da Influenza humana têm origem em aves. No ano seguinte, um novo vírus Influenza (H3N2) resulta em nova pandemia. Em 1996, o vírus Influenza das aves (H5N1) foi isolado de um ganso de criação na China e, no ano seguinte, a primeira infeção humana com o vírus das aves (H5N1) é identificada em Hong Kong. Em 1998, um vírus híbrido dos vírus humano, aves e suínos encontrados em porcos. Surgem preocupações com a reemergência da Gripe das aves (H5N1) na China e no Vietnam. Em 2005, é identificada a sequência do genoma do vírus da pandemia de 1918 (H1N1). Em 2009, um novo vírus, H1N1 é detetado nos EUA, associam-se a uma nova pandemia. São ministradas as primeiras doses da vacina monovalente H1N1.
A história do Coronavírus começa em 1965 quando Tyrrell e Bynoe identificam o agente em culturas de traqueia embrionária humana (B814). Paralelamente, Hamre e Procknow foram capazes de fazer crescer um vírus com propriedades incomuns em cultura de tecidos (229E). Este grupo de vírus possuía a mesma morfologia ao microscópio eletrónico, uma aparência de coroa das projeções da superfície, tendo sido designado Coronavírus. Mais tarde foi considerado um género novo de vírus. Os estudos epidemiológicos e de inoculação indicaram que os Coronavírus respiratórios se associavam a uma variedade de doenças respiratórias com baixa patogenicidade. Paralelamente assistia-se à propagação rápida do Coronavírus numa diversidade de espécies animais, evidenciando uma ampla variedade de mecanismos patológicos. Não era de estranhar a emergência do SARS – Síndrome respiratório agudo severo. O primeiro caso de uma pneumonia atípica surgiu em Guangdong, no sudeste da China em novembro de 2002. Identificado na Ásia, rapidamente se propagou pela América do Norte e Sul e Europa até julho de 2003 atingindo 29 países e regiões, com cerca de 8000 infetados e 774 mortes. Em março de 2003 identificou-se o vírus e, em abril, a sequência dos seus genes. A doença foi controlada com o isolamento dos doentes e a proteção dos profissionais de saúde. A utilização de máscaras durante a epidemia explica o hábito do seu uso no exterior desde então. Em janeiro de 2004, um vírus semelhante ao SARS é isolado em civetas. Continua incerto como o vírus entrou na população humana e se o civeta é um reservatório natural para o vírus. A epidemia de SARS constitui um aviso de que os Coronavírus animal são uma ameaça humana potencial embora seja desconhecido o mecanismo de transmissão inter-espécies. Em 2012, o Coronavírus SARS foi declarado um agente com potencial para ameaçar a saúde pública.
O virologista Ali Mohamed Zaki (n.1953) foi o primeiro a isolar um novo Coronavírus que produz o Síndrome respiratório do Médico Oriente (MERS-CoV). O doente internado, a 13 de junho de 2012, no Hospital Soliman Fakeeh na Arábia Saudita com um quadro de infeção respiratória grave, veio a falecer ao 11º dia. O surto epidémico afetou vários países, primeiro no Médio Oriente, motivo da designação. Desde então, casos esporádicos ou surtos de maior escala têm sido identificados.
É possível que o nome Dengue derive de uma frase da língua suaíli Ka-dinga pepo, sinónimo de “caimbra como convulsão causada por um espírito maligno”. “Dinga” pode ter origem na palavra espanhola Dengue que descrevia a forma de andar de uma paciente com dor osteoarticular pela febre dengue ou o uso da palavra espanhola decorrente da semelhança verbal do termo Suaíli. Sobre os escravos que haviam contraído a doença diziam ter uma postura e andar de um “dandy”. A doença foi ainda conhecida por “febre dandy”. Uma enciclopédia chinesa da Dinastia Jin (265-420 a.C.) parece conter o primeiro registo de um caso da febre Dengue. A identificação e designação da doença data de 1779 e, a primeira pandemia de 1780, atingindo a Ásia, África e América do Norte. Coube ao Dr. Benjamin Rush (1746-1813), médico, político, pedagogo e escritor americano o relatório do primeiro caso confirmado em 1789. A etiologia viral e a transmissão pelo mosquito foi estudado no século XX. O vírus era comum no sudeste asiático, zona mitigada pela 2.ª Guerra Mundial, facto que favoreceu a sua propagação. Numa mesma população podem existir diferentes serotipos. A reinfeção com o mesmo serotipo é clinicamente benigna. A reinfeção com um novo serotipo associa- se ao aparecimento da febre hemorrágica. A segunda guerra mundial favoreceu a sua transmissão. O Dengue existe em mais 100 países na África, Américas, Pacífico, Caraíbas e Ásia.
Uma outra doença humana com transmissão pelo mosquito é identificada no Uganda e na República da Tanzânia em 1952. Em 1947, isolar-se o vírus Zika de um macaco Rhesus na floresta Zika de Uganda, facto que justifica o nome atribuído ao vírus e à doença. Paralelamente, no ano seguinte, foi identificado o mosquito Aedes africanus nessa floresta, portador do vírus. Em 1964, há evidência do vírus Zika causar doença no homem. A primeira grande epidemia de Zika ocorreu na ilha de Yap do Pacífico em 2007. O vírus Zika humano sofreu uma transformação paralela à expansão da sua área de influência. De características endémicas, associado a quadros clínicos moderados, na África equatorial e Ásia, passou, desde 2007, a uma aparição por surtos e, após 2013, a surtos associados a distúrbios neurológicos ao atingir o Pacífico e as Américas. A transmissão coincide maioritariamente com a distribuição geográfica do mosquito.
A doença pelo vírus Ébola foi identificado em 1976 em dois diferentes surtos de febre hemorrágica fatal na África Central: o primeiro, numa vila próxima do Rio Ébola na República Democrática do Congo (RDC); e, o segundo, no atual Sul do Sudão. O nome da doença derivou da localização do primeiro surto. Os dois surtos foram causados por dois vírus distintos geneticamente (Zaire ebolavirus e Sudan ebolavirus). Estudos virais e epidemiológicos indicam que o vírus Ébola existiu muito antes destes surtos. Identificado o vírus, as investigações têm-se dirigido ao estudo de milhares de animais e plantas no sentido de identificar o reservatório hospedeiro do vírus. A forma mais recente do vírus Ébola foi encontrada nos morcegos existentes na Serra Leoa. Em 1989, o vírus Ébola Reston foi identificado em macacos importados das Filipinas, revelando que o vírus não estava confinado à África. A epidemia de Cote D’Ivoire, em 1994, proporcionou um melhor conhecimento sobre a doença e formas de minimizar a sua transmissão. No surto de Kikwit (atual RDC), em 1995, a comunidade encontrava- se sensibilizada, os profissionais de saúde melhor preparados e os hospitais bem equipados. No surto de 2014-15 na África Ocidente a transmissão deu-se maioritariamente entre membros da mesma família, facto que determinou a mudança de muitos hábitos sociais.
Pensa-se que o vírus da imunodeficiência humana (HIV) é originário de Kinshasa na República Democrática do Congo quando, cerca de 1920, houve a transmissão chimpanzé- homem. O vírus e o número de pessoas afetadas eram desconhecidos. Foram reportados casos esporádicos até ao aparecimento dos primeiros surtos epidémicos a partir da 2.ª metade da década de 70 do século XX. Em 1980, a Europa, as Américas, a África e a Austrália identificavam a sua presença. Em 1981, num grupo de homossexuais foi identificada uma pneumonia rara (Pneumocystis Carinii Pneumonia) e, noutro grupo, um cancro agressivo, o sarcoma de kaposi. Nesse mesmo ano, surgem os primeiros casos em toxicodependentes e, no ano seguinte, em hemofílicos, ano em que a doença passou a designar-se SIDA (Síndrome de ImunoDeficiência Adquirida). Em maio de 1983, o Instituto de Pasteur de França identifica um novo retrovírus que designou de LAV (Vírus associado a linfadenopatia) e, em abril de 1984 o Instituto Nacional do Cancro nos EUA anuncia ter descoberto a causa da Sida, um retrovírus (HILV-III). Nesse mês é confirmado que o vírus LAV e o vírus HTLV-III são o mesmo retrovírus causal da Sida. Em março de 1985, a Food and Drug Administration (FDA) licenciou o primeiro teste sanguíneo comercial e, no mês seguinte, decorreu a primeira conferência internacional sobre Sida em Atlanta, Geórgia. Em março de 1986, o vírus da Sida passou a ser oficialmente designado HIV. Foram reportados 38401 casos num total de 85 países. Em março 1987, a FDA aprova a primeira droga antiretroviral, a zidovudina (AZT), indicada em 1994 para impedir a transmissão maternofetal. A ONU declara o dia 1 de dezembro, Dia Mundial da Sida. De forma generalizada, assiste-se a comportamentos de discriminação social. Em dezembro de 1994 é aprovado pela FDA um teste HIV oral, em 1996, o primeiro teste no domicílio e, em 2002, um teste rápido (20 min). Em 1995, a FDA aprova um tratamento antiretroviral que se associa a um declínio imediato do número de mortes e de hospitalizações e, em 1997, a combinação de duas drogas antivirais. No fim de 1999 a estimativa de infetados era de 33 milhões e 14 milhões haviam falecido desde o início. Em 2002, foi considerada a principal causa de morte na África subsariana. A implementação por diferentes organizações de saúde de programas de prevenção e de instituição de tratamentos precoces a uma escala progressivamente global, aliada aos avanços científicos e tecnológicos nomeadamente farmacológicos relativos às drogas antiretrovirais possibilitou, a quem tem acesso, usufruir de uma maior tempo e qualidade de vida. O problema reside nos locais onde estes recursos não chegam, se assiste a um crescimento exponencial de novos casos e há associação à Tuberculose.
As epidemias/pandemias foram apresentadas sequencialmente para uma melhor compreensão da evolução científica, tecnológica e técnica e para o conhecimento do seu impacto político, económico e social. Na realidade, muitas coexistiram no tempo e no espaço, deixando marcas profundas na organização das sociedades (TABELA 2).
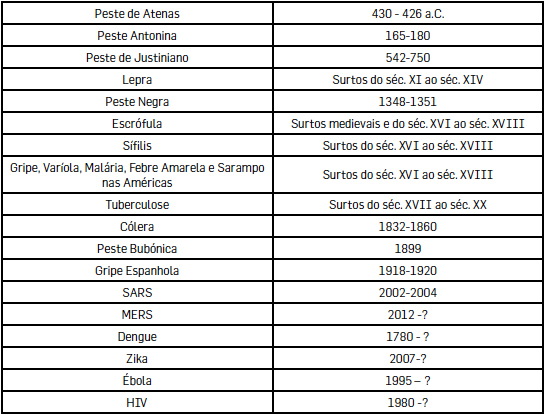
Do passado ao presente, constata-se que há sentimentos e ações que são transversais à existência humana como a surpresa, o desconhecimento, o medo, a desconfiança do Outro, o estigma individual e coletivo. Claramente se compreende que as vulnerabilidades criadas pelo homem fazem a natureza e a dimensão das repercussões. Na era da globalização, as facilidades de mobilidade explicam a propagação rápida a uma escala mundial.
Os micróbios derrubaram impérios, impulsionaram outros e estiveram subjacentes às grandes transformações económicas e sociais. Afirmaram-se valiosos instrumentos de poder político.
Foram mais mortíferos que quaisquer armamentos bélicos em tempo de guerra. Contudo, enquanto atentados reais à vida, sempre fizeram despertar o melhor das potencialidades humanas em todos os domínios. É essencial dar continuidade ao trabalho de cooperação internacional, sem fronteiras e sem imperativos de propriedades intelectuais, sempre com o objetivo primordial da preservada da saúde.
Referências
- JORGE, R.A. A peste bubónica no Porto, 1899: seu descobrimento, Primeiros trabalhos, Repartição de Saúde e Hygiene da Câmara do Porto. 1899.
- LEHAIE, O. L’épidémie de grippe dita espagnole et sa perception para l’armée française (1918-1919), Revue historique des années, 262 :102-109. 2011.
- WWW Virus, Plagues and History: Past, Present, and Future, Oxford University Press, 2010.
- RICON-FERRAZ, A. An early work on Syphilis: the Diaz de Ysla’s treatise on the “Serpentine Disease” of the Hispaniole Island, In: MARQUES, M. G.; CULE, J., ed. - The Great Maritime Discoveries and worls Health. Escola Nacional de Saúde Pública, Ordem dos Médicos, Instituto de Sintra, Lisboa, p 201-209. 1990.
- RICON-FERRAZ, A. O estigma da doença através da História, Acção Médica, 1:35-39, 1990.
- RICON-FERRAZ, A. Catálogo do Museu de História da Medicina “Maximiano Lemos” da FMUP, Circulo Médico, Lisboa, 2000.
- RICON-FERRAZ, A. Ricardo de Almeida J, Arquivos de Medicina, 22, 2/3:91-100. 2008.
- SKWARECKI, B. Outbreak!: 50 tales of Epidemics that terrorized the word, Aadamsmedia, Aadamsmedia, Avon;Massachussetts, USA. 2016.
- SEOANE SOBRAL Documentos relativos à enfermedad llamada cólera espasmódica de la Índia que reina ahora em el norte de Europa, Imprenta Real, Madrid. 1831.
- SNOWDEN, F.M. Epidemics and Society: From the Black Death to the Present, Yale University Press, New Haven, 2019.
Recursos relacionados disponíveis na Casa das Ciências:
Criada em 20 de Maio de 2020
Revista em 20 de Maio de 2020
Aceite pelo editor em 29 de Junho de 2020

