Regulação Hormonal dos Sistemas Reprodutores
Referência : Regulação Hormonal dos Sistemas Reprodutores, Rev. Ciência Elem., V3(3):166
Autor: Catarina Moreira
Editor: Élio Sucena
DOI: [http://doi.org/10.24927/rce2015.166]
A reprodução, na espécie humana, é controlada pelos sistemas nervoso e endócrino através da interacção entre o complexo hipotálamo-hipófise e as gónadas. O hipotálamo encontra-se ligado ao lobo posterior da hipófise e produz hormonas (hipotalâmicas) que estimulam a hipófise. A hipófise, ou pituitária, é uma glândula endócrina situada na base do encéfalo, na “sela turca”. As gonadrotopinas, hormonas produzidas na hipófise, controlam a síntese da maior parte das hormonas produzidas nas gónadas. As hormonas segregadas pelas gónadas são de natureza esteróide e podem ser agrupadas em três grandes grupos: androgénios, estrogénios e progestinas produzidas quer pelo homem quer pela mulher.
Controlo hormonal no homem
Ainda durante o desenvolvimento embrionário, há produção de testosterona, a principal hormona masculina. Esta hormona é produzida pelas células de Leydig nos testículos por acção da hormona hipofisária lúteo-estimulina LH (hormona luteinizante , do inglês luteinizing hormone), responsável pelo desenvolvimento e diferenciação dos órgãos sexuais. A partir da puberdade, os níveis de testosterona aumentam, tendo como consequência o desenvolvimento dos órgãos sexuais primários (aumento do tamanho do pénis dos testículos, das vesículas seminais, da próstata e dos epidídimos) e dos caracteres sexuais secundários (aumento da pilosidade, mudança de voz, aumento da massa muscular e crescimento em geral) e início da espermatogénese.
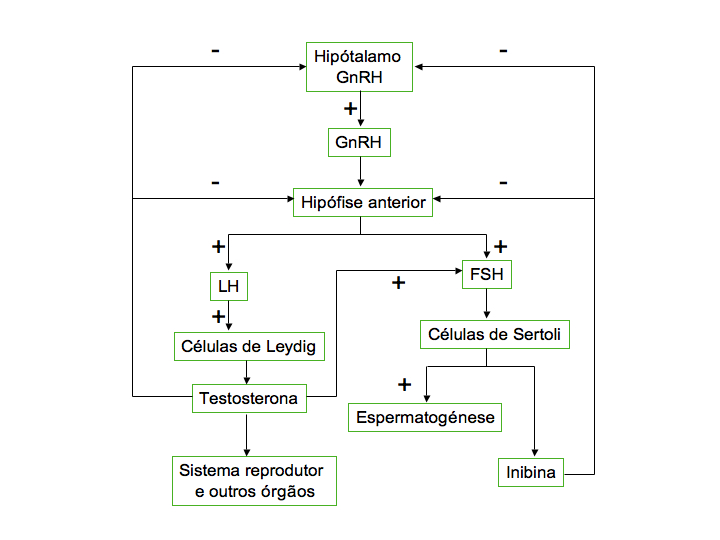
A espermatogénese durará de forma ininterrupta o resto da vida e os níveis de testosterona no sangue são regulados pelo funcionamento do complexo hipotálamo-hipófise, num mecanismo de retroacção negativa (do inglês negative feedback). As hormonas gonadotrópicas, segregadas pela hipófise, regulam o funcionamento testicular, quer ao nível da espermatogénese quer da produção de testosterona. Destas hormonas destacam-se a folículo-estimulina, FSH (do inglês folicle-stimulating hormone) e a LH. O hipotálamo, por seu lado, produz as designadas hormonas de libertação, RH ou GnRH (do inglês releasing hormone ou gonadotropin-releasing hormone), que actuam na hipófise estimulando a produção da FSH e LH.
Este mecanismo de retroacção negativa (fig.1) é induzido quando a testosterona atinge concentrações elevadas no sangue, reduzindo ou inibindo a libertação de GnRH pelo hipotálamo, que por sua vez fará diminuir a produção, na hipófise, de LH e FSH. A redução dos níveis destas hormonas no sangue faz diminuir a secreção de testosterona, o que leva a um novo aumento de produção de GnRH. Nas células de Sertoli é produzida a inibina, que participa no controlo da produção hormonal do complexo hipotálamo-hipófise. Níveis elevados desta hormona inibem o funcionamento do hipotálamo, diminuindo a produção de GnRH e, consequentemente, a produção das hormonas hipofisárias, FSH e LH, reduzindo os níveis de testosterona no sangue. Os níveis hormonais no sangue são mantidos relativamente constantes através dos mecanismos de retroacção permitindo um funcionamento equilibrado do sistema reprodutor masculino.
Figura 1. Sistema de funcionamento do hipotálamo e da hipófise através de retroacção negativa da testosterona e da inibina
Controlo hormonal na mulher
A regulação hormonal na mulher é muito diferente e mais complexa que a do homem. Na mulher, o desenvolvimento embrionário dos órgãos sexuais primários é estimulado pelos estrogénios. Já na puberdade os estrogénios são responsáveis pelo desenvolvimento dos caracteres sexuais secundários, tais como o desenvolvimento e manutenção das glândulas mamárias, crescimento geral e regulação do ciclo sexual. O sistema reprodutor feminino funciona pelo sincronismo de dois ciclos: o ciclo ovárico e o ciclo uterino (ou ciclo menstrual) (fig.2). Ao contrário da espermatogénese, a oogénese e fenómenos associados ocorrem em ciclos periódicos de cerca de 28 dias, desde a puberdade à menopausa.
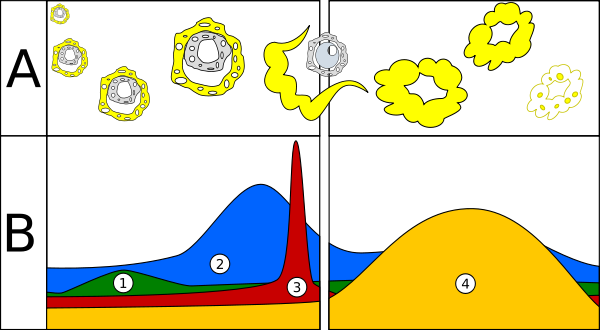
Figura 2. Esquema dos ciclos ovárico e uterino
A – desenvolvimento de folículos; B – níveis hormonais 1. FSH, 2. Estrogénio, 3. LH, 4. Progesterona. (A interrupção corresponde ao período de ovulação.)
O ciclo ovárico de maturação de um folículo (fig. 3), ocorre em duas fases distintas separadas pela ovulação, a fase folicular e a fase luteínica, influenciado pelas hormonas hipofisárias FSH e LH. Na fase folicular, alguns folículos primordiais (cerca de 15-20) desenvolvem-se, mas normalmente apenas um atinge a maturação enquanto os restantes degeneram. Após a ovulação, a fase luteínica inicia-se com a formação do corpo lúteo, que regride na ausência de fecundação.
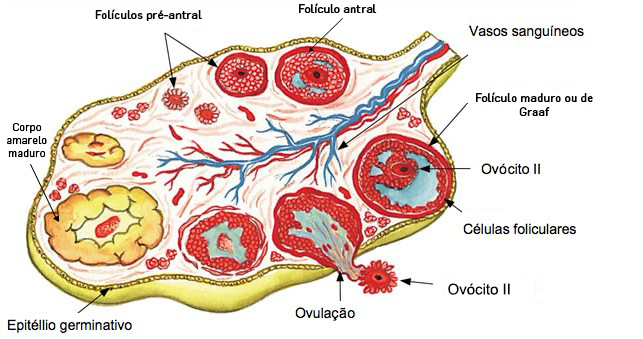
Figura 3. Representação do ciclo ovárico
O ciclo uterino (ou menstrual), como o próprio nome o indica, está relacionado com modificações do endométrio no útero. Induzidas pelas hormonas ováricas, as modificações do endométrio, subdividem-se em três fases: fase menstrual, fase proliferativa e fase secretora. Caso não ocorra fecundação no ciclo anterior, na fase menstrual, o corpo lúteo atrofia, inibindo a produção de progesterona e estrogénio, o que provocará a desagregação da maior parte da camada funcional do endométrio, com ocorrência de hemorragias. Estas hemorragias em conjunto com os restos da mucosa, designados por menstruação, formam um fluxo que dura cerca de 5 dias. Na fase proliferativa, entre o 5º e o 14º dias ocorre uma proliferação das células do endométrio. A mucosa regenera e vasculariza-se até atingir cerca de 6 mm de espessura. Esta fase ocorre em simultâneo com a fase folicular do ciclo ovárico. Após a ovulação, e terminada a fase proliferativa segue-se a fase secretora que ocorre em simultâneo com a fase luteínica do ciclo ovárico. Nesta fase o endométrio, altamente vascularizado, atinge a sua máxima espessura (cerca de 8 mm) e desenvolve glândulas que segregam um muco rico em glicogénio.
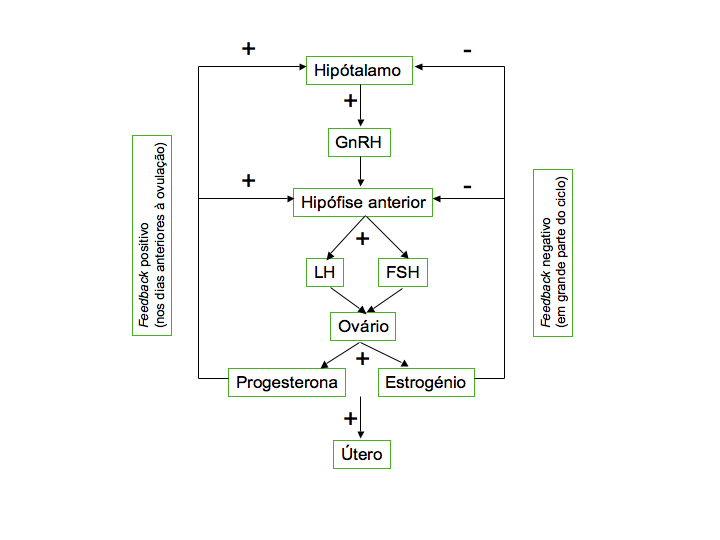
A regulação hormonal dos dois ciclos ocorre de forma a que o crescimento do folículo e a ovulação estejam sincronizados com a preparação do endométrio para a potencial implantação de um embrião em caso de fecundação do óvulo, utilizando os mecanismos de retroacção negativa e positiva, que envolvem as hormonas hipotalâmicas (RH ou GnRH), hipofisárias (LH e FSH) e ováricas (estrogénios e progesterona).
Para simplificar a sua compreensão, podemos dividir o ciclo sexual em 3 fases: fase pré-ovulatória, fase ovulatória e fase pós-ovulatória.
- Fase pré-ovulatória: em cada ciclo sexual que se inicia, o hipotálamo segrega a hormona GnRH, que vai induzir a produção, na hipófise, de pequenas quantidades das hormonas LH e FSH. As células dos folículos primordiais imaturos com receptores activos para a FSH, mas não para a LH, são estimulados e crescem libertando estrogénio. O aumento dos níveis de estrogénio no sangue inibe a libertação de GnRH (ao nível do hipotálamo), que, por sua vez, inibe a produção das hormonas hipofisárias, por um mecanismo de feedback negativo. A maturação dos folículos em desenvolvimento, acelerada pela FSH durante a fase folicular, provoca um grande aumento na quantidade de estrogénio devido ao aumento das células foliculares. O efeito do estrogénio depende da sua concentração: em pequena quantidade inibe a secreção de gonadotropinas (LH e FSH) (retroacção negativa), ao passo que em grandes quantidades estimula a sua secreção, via acção hipotalâmica com produção de GnRH (retroacção positiva) (fig.4).
- Fase ovulatória: os folículos possuem, agora, receptores para a hormona LH. O pico de concentração de LH, causado pela elevada concentração de estrogénio, promove a ovulação e a libertação do oócito II como consequência do rompimento do folículo ovárico.
- Fase pós-ovulatória: as células foliculares que restam no ovário pós-ovulação, na presença da LH, transformam-se no corpo lúteo (ou amarelo). O corpo lúteo, durante a fase luteínica do ciclo ovárico, segrega estrogénio e progesterona, que exercem uma retroacção negativa no complexo hipotálamo-hipófise, inibindo a produção de GnRH, FSH e LH. Na ausência de fecundação, o corpo lúteo acaba por se desintegrar, ficando uma pequena cicatriz na parede do ovário. O atrofiamento do corpo lúteo provoca uma abrupta redução dos níveis das hormonas ováricas, que anula o efeito inibidor sobre o complexo hipotálamo-hipófise. Esta queda abrupta dos níveis hormonais causa a desagregação do endométrio – fase menstrual. Anulada a inibição a hipófise reinicia a segregação de FSH em quantidade suficiente para estimular o crescimento de novos folículos no ovário, dando início à fase folicular de um novo ciclo ovárico.
Figura 4. Mecanismos de retroacção positiva e negativa na regulação hormonal do sistema reprodutor feminino
O colo do útero possui glândulas secretoras de muco cervical, substância alcalina que protege a entrada do útero contra corpos estranhos. No início da foliculogénese (evolução dos folículos), o muco cervical é espesso e dificilmente penetrável pelos espermatozóides. Na fase final, com o aumento da concentração de estrogénios o muco cervical fica mais fluído, facilitando a passagem dos espermatozóides e da fecundação.
Quando o funcionamento cíclico dos ovários e do útero pára por esgotamento dos folículos ováricos (menopausa), pára também a produção das hormonas ováricas (progesterona e estrogénio).
Criada em 22 de Fevereiro de 2010
Revista em 08 de Outubro de 2010
Aceite pelo editor em 01 de Novembro de 2010